Zastępcze miejsca szpitalne w budynkach użyteczności publicznej

Łukasz Stępień
| Londyn (Anglia), Centrum wystawiennicze ExCel. Wiosna 2019 r. – międzynarodowe targi ślubne. Wiosna 2020 r. – szpital polowy na 4 tys. łóżek1. |
| Madryt (Hiszpania), hotel NH Parla. Wiosna 2019 r. – pokoje zajęte przez turystów. Wiosna 2020 r. – 88 pokoi gotowych na przyjęcie pacjentów chorych na COVID-19. |
| To nowa rzeczywistość, w której wszyscy musimy się odnaleźć. Stadiony przestały wypełniać się kibicami, a zaczynają przyjmować pacjentów. |
31 grudnia 2019 r. będzie datą pamiętną. Tego dnia komitet ochrony zdrowia z Wuhan przekazał informację Światowej Organizacji Zdrowia (WHO) o zachorowaniu 27 osób na zapalenie płuc o nieznanej etiologii2. Powodem choroby okazał się koronawirus SARS-CoV-2, wywołujący jednostkę chorobową COVID-193. Liczba chorych przerosła pojemność systemu ochrony zdrowia w wielu krajach. Nie można udzielić pomocy wszystkim potrzebującym. I tak naprawdę to nie zakażenie SARS-CoV-2, ale niewydolność systemu ochrony zdrowia jest największym zagrożeniem dla społeczności. W szumie medialnym wokół epidemii łatwo się bowiem zapomina, że COVID-19 nie jest jedynym zagrożeniem życia i zdrowia. System ochrony zdrowia musi wciąż leczyć ludzi chorych na nowotwory, ofiary wypadków, udarów mózgu czy zawałów serca. Każde łóżko w szpitalu jednoimiennym, przeznaczonym dla osób chorych na COVID-19, to jedno łóżko mniej dla innych pacjentów. W takich warunkach np. zapalenie wyrostka robaczkowego, które przed epidemią było operowane w ciągu kilku godzin, dziś może stanowić śmiertelne zagrożenia życia i zdrowia.
Wiele państw na początku epidemii podjęło decyzję o uruchomieniu planów kryzysowych i przekształceniu wybranych obiektów użyteczności publicznej w zastępcze miejsca szpitalne (ZMSz). Luksusowe hotele, hale targowe i domy studenckie pełnią funkcję tymczasowych szpitali. Izolowanie jednego typu pacjentów w jednym obiekcie nie tylko odciąża system ochrony zdrowia, ale też zwiększa efektywność zarządzania posiadanymi zasobami, ponieważ ich dystrybucja skupia się na kilku głównych ośrodkach. Na co zwracać uwagę podczas doboru obiektu mającego pełnić funkcję szpitala zastępczego? Podstawowym założeniem przy niezbędnych adaptacjach jest maksymalne wykorzystanie istniejącej infrastruktury i wprowadzenie jak najmniejszych modyfikacji. Takie podejście oszczędza nie tylko liczebność personelu i zasoby materialne, ale także przyspiesza uruchomienie obiektu w jego nowej funkcji.
Niezależnie od tego, czy jest to wyspecjalizowany szpital zakaźny, czy świeżo zaadaptowana hala targowa, WHO rekomenduje zastosowanie schematu organizacyjnego dzielącego obiekt na dwa sposoby. Pierwszy to podział na trzy obszary funkcyjne: poczekalnia, oddział i strefy dla personelu. Poczekalnia stanowi funkcję „wejścia” do obiektu. Jest tam prowadzona rejestracja i ocena (triage) stanu zdrowia pacjentów oraz, w razie potrzeby, pobiera się próbki do dalszych badań.
Zależnie od przyjętej polityki pacjenci w lżejszym stanie mogą trafiać na oddziały izolacyjne w oczekiwaniu na wyniki albo być kierowani do domów, gdzie będą poddani kwarantannie aż do uzyskania wyniku testów. Osoby w cięższym stanie trafiają na oddziały, gdzie jest udzielana im pomoc w oczekiwaniu na diagnostykę. Ze względów epidemiologicznych4 system organizacji pracy w poczekalni powinien zapewnić odstęp 2 m pomiędzy osobami oczekującymi na kontakt z lekarzem. Dystans można zmniejszyć, jeżeli zastosuje się ekrany lub kotary oddzielające.
Drugi obszar stanowią oddziały, na których przebywają pacjenci. W szpitalach są to często oddziały dla pacjentów z różnymi schorzeniami i w różnym stanie. W przypadku obiektów pełniących funkcję szpitalnych miejsc zastępczych podejmuje się starania, by w sposób maksymalny standaryzować poziomy opieki. W praktyce najczęściej funkcjonuje podział na trzy poziomy specjalizacji: pacjenci samodzielni potrzebujący doraźnej kontroli, pacjenci samodzielni wymagający wsparcia terapeutycznego oraz pacjenci w stanie ciężkim wymagający wsparcia ze strony respiratora.
Trzeci wydzielony obszar stanowi strefę dla personelu, w której znajdują się szatnie, toalety, magazyny i apteka. Również na oddziałach mogą znajdować się wyłączone strefy dla personelu. Uproszczony schemat organizacyjny pokazano na rys 1.
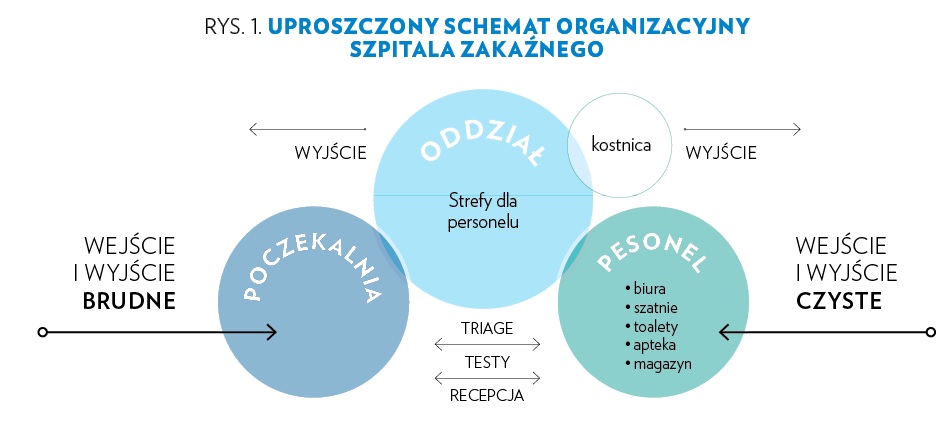
Drugi sposób to podział obiektu na dwie „święte” strefy: brudną i czystą. Strefa brudna obejmuje poczekalnię i oddziały szpitalne, do których dostęp mają personel medyczny i pacjenci. Do strefy czystej dostęp ma tylko personel szpitalny. Celem całej logistyki przepływu pacjentów i materiałów jest zachowanie niezależności obu stref. Obiekt powinien mieć zapewnione co najmniej trzy niezależne i oddalone od siebie wejścia: dla pacjentów, personelu medycznego oraz miejsce rozładunku dostaw z lekami i wyposażeniem. Ponadto zdrowi pacjenci powinni móc opuszczać oddział bez przechodzenia przez recepcję, by zminimalizować ryzyko zakażenia. Część obszarów, m.in. recepcja, pomieszczenie do oceny stanu pacjenta czy pobierania próbek leży na styku strefy czystej i strefy brudnej, dlatego WHO rekomenduje zorganizowanie do nich osobnych wejść dla personelu i osobnych dla pacjentów. Podział na strefy czyste i brudne nie tylko ogranicza ryzyko zakażeń personelu szpitalnego, ale także pozwala na bardziej racjonalne zużywanie środków ochrony osobistej.
Ocena przydatności danego obiektu
powinna być prowadzona na podstawie aktualnej dokumentacji budynku, która uwzględnia wszystkie plany obiektu wraz z instalacjami sanitarnymi, wentylacyjnymi i elektrycznymi. Tylko taka kompletna dokumentacja może stanowić podstawę do dalszych działań. Warto również sprawdzić, czy są realizowane wszystkie przeglądy spoczywające na właścicielu obiektu. Budynki piętrowe powinny być wyposażone w windę, której rozmiar umożliwia transport pacjenta na noszach z zespołem medycznym. Korytarze powinny mieć szerokość pozwalającą na swobodne manewrowanie noszami. Jeżeli w obiekcie uwzględniono miejsca dla pacjentów leżących, szerokość korytarzy powinna umożliwiać mijanie się dwóch łóżek szpitalnych, a winda, oprócz odpowiedniej szerokości, musi mieć udźwig pozwalający na transport łóżka szpitalnego z wyposażeniem i personelem medycznym. Wielkość pomieszczeń przeznaczonych dla pacjentów musi uwzględniać, oprócz łóżka, również miejsce do swobodnej pracy personelu medycznego ubranego w komplet środków ochrony indywidualnej. WHO rekomenduje przyjęcie standardu 10 m2 na jednego pacjenta leżącego oraz niezależny węzeł sanitarny przypisany do danego pomieszczenia.
Kolejnym elementem jest ocena, jak dużego zaangażowania wymagałoby dostosowanie pomieszczeń do wymogów sanitarno-epidemiologicznych. W środowisku lekarzy zakaźnych krąży powiedzenie „im większy komfort pacjenta, tym więcej powierzchni do dezynfekcji”, dlatego wyposażenie sali pacjenta powinno być zredukowane do minimum i łatwe do dezynfekcji. Należy usunąć elementy o porowatej powierzchni czy wykonane z materiałów mogących chłonąć wilgoć. Dotyczy to np. dywanów, ciężkich kotar i zasłon. Korpus inżynierów armii USA w swojej publikacji Hotel to Health Care Concept5 zaleca, aby wyposażenie pokoju ograniczało się do szafki dla pacjentów, mobilnego stolika do wykorzystania przez personel medyczny, stojaka do kroplówek, kosza na zabrudzone przedmioty, pojemnika na skażone odpady oraz miejsca do dezynfekcji rąk. Ze względu na komfort psychiczny pacjenci powinni posiadać (w miarę możliwości) prywatny telefon i komputer. Przez cały okres izolacji będzie to ich jedyne „okno na świat”. Dlatego kolejnym elementem, wartym rozważenia, jest dostęp do szerokopasmowego Internetu bezprzewodowego. Dostęp do sieci będzie również niezbędny dla personelu medycznego w realizacji zadań administracyjnych.
Wirus SARS-CoV-2 roznosi się drogą kropelkową, czyli z kropelkami śliny i (prawdopodobnie) aerozolu wydobywających się z ust. Ważnym elementem zapobiegającym rozprzestrzenianiu się tego typu zakażeń w pomieszczeniach zamkniętych są systemy wentylacyjne, które umożliwiają regulację przepływu powietrza w budynku. Zwiększenie liczby wymiany powietrza wewnątrz pomieszczenia „rozrzedza stężenie” czynnika zakaźnego. Dzięki utrzymywaniu w pomieszczeniu podciśnienia (więcej powietrza jest odciągane niż nawiewane) ogranicza się ilość powietrza wydostającego się poza pomieszczenie6. Rekomenduje się też założenie dodatkowych filtrów na wentylatory (zależnie od budowy instalacji), jednak ograniczają one przepływ powietrza i wydajność central wentylacyjnych. Wydajność central może być również parametrem limitującym, może się np. okazać, że utrzymanie odpowiednich parametrów jest możliwe tylko w 1/3 spośród wszystkich dostępnych pomieszczeń, co automatycznie ogranicza użyteczną pojemność miejsca jako ZMSz.
Zespół przeprowadzający ocenę budynku powinien określić potrzebę montażu dodatkowych gniazdek elektrycznych w obszarze zarówno przeznaczonym dla personelu (kwestie administracyjne), jak i pacjentów (sprzęt medyczny). Wydawałoby się, że to banalny problem do momentu, kiedy zabraknie wtyczki do podłączenia respiratora. Analiza powinna również obejmować całą instalację elektryczną, czy ma wystarczającą moc przyłączeniową i jest dostosowana do długotrwałego obciążenia przez aparaturę medyczną (pompy insulinowe, kardiomonitory czy wspomniane respiratory) oraz dodatkowe oświetlenie. Obiekty przeznaczone dla pacjentów w najcięższym stanie muszą być wyposażone w niezależne agregaty prądu, aby nawet krótkie przerwy w zasilaniu nie stanowiły zagrożenia dla pacjentów.
Na takich oddziałach należy również uwzględnić dostęp do tlenu medycznego. Rozwiązaniem optymalnym byłoby podłączenie się do instalacji już istniejącej lub tymczasowy montaż zbiornika z tlenem wraz z systemem doprowadzającym do poszczególnych łóżek. Mniej efektywną alternatywą jest bazowanie na przewoźnych butlach z tlenem. Mimo że tlen nie jest gazem wybuchowym, to jest silnie utleniający (wspomaga proces spalania). Z tego względu należy bardzo rozważnie ocenić możliwości jego bezpiecznego składowania i wykorzystywania. Należy również przewidzieć miejsce do składowania odpadów zakaźnych i wyrobów farmaceutycznych, np. leków.
Dojazd do obiektu pełniącego funkcję ZMSz musi zapewniać swobodę w manewrowaniu karetkom pogotowia i pojazdom z dostawami. W przypadku obiektów otwartych, do których pacjenci mogą samodzielnie się zgłaszać, należy też uwzględnić odpowiednią liczbę miejsc parkingowych, aby prywatne samochody nie blokowały dojazdu jednostkom ratowniczym.
Dostęp do budynku powinien być ograniczony, a wejście oraz wyjście ściśle kontrolowane, aby zminimalizować ryzyko wyjścia poza teren pacjentów odbywających kwarantannę lub wtargnięcia osób trzecich (np. rodzin pacjentów albo dziennikarzy). Dostosowanie obiektu do funkcji zastępczych miejsc szpitalnych nie może mieć negatywnego wpływu na bezpieczeństwo jego użytkowników. Dlatego należy zawczasu również przemyśleć tak „oczywiste” zagadnienia, jak ewakuacja z budynku w przypadku pożaru. Ze względu na obecność osób będących nosicielami chorób zakaźnych ewakuacja wymaga szczególnych procedur. W takiej sytuacji dodatkowe „punkty” powinny być przyznane lokalizacjom o dużej liczbie niewielkich stref pożarowych.
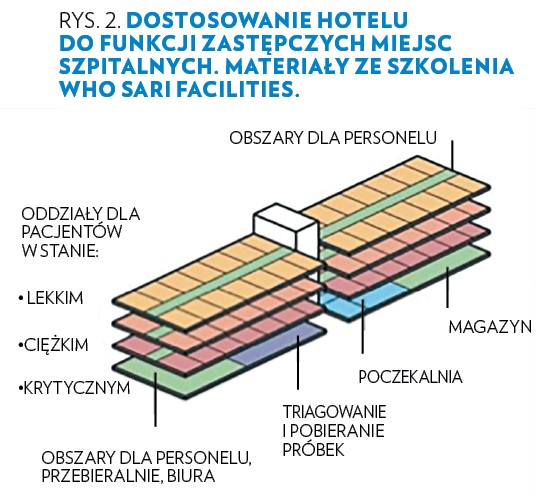
Jako ZMSz najczęściej brane są pod uwagę wielopiętrowe obiekty noclegowe (hotele, domy studenckie) oraz obiekty przestrzenne (stadiony, hale wystawiennicze), gdyż dysponują odpowiednim zapleczem. Budynki te mają zazwyczaj podobny układ pomieszczeń na wszystkich piętrach oraz część recepcyjno-administracyjną i konferencyjną na parterze. Dodatkową przewagą hoteli jest dostęp do zaplecza gastronomicznego, które można wykorzystać na potrzeby zarówno pacjentów, jak i personelu medycznego. Na rys. 2 podano przykład reorganizacji hotelu na potrzeby ZMSz. Na parterze znajdują się recepcja oraz miejsce do oceny stanu pacjentów. Sale konferencyjne służą za magazyny, a stołówka pełni funkcję pokoju socjalnego dla personelu.
Z kolei hale sportowe i pawilony targowe to obiekty wyjątkowo łatwe do dostosowania ze względu na ich otwartą budowę. W przypadku hal wystawienniczych dużym ułatwieniem jest założenie architektoniczne, umożliwiające tworzenia dużej liczby stoisk w różnych konfiguracjach, z dostępem do zasilania elektrycznego. Takie stoiska, po drobnych modyfikacjach, można łatwo zaadaptować na pokoje dla pacjentów w ciężkim stanie. Zastosowanie przezroczystych kurtyn umożliwia kontrolę wielu stanowisk przez jedną osobę z personelu medycznego. Grupa BDP, odpowiadająca za transformację londyńskiej hali widowiskowej ExCel, wydała krótki przewodnik, jak dostosowywać hale widowiskowe na potrzeby zastępczych miejsc szpitalnych. Co ciekawe, przewodnik został wydany w formie graficznej przypominającej instrukcję do składania mebli.
Obiekty sportowe i targowe z zasady są projektowane z podziałem na część oficjalną, przeznaczoną dla widzów i gości, oraz część użytkową dla obsługi obiektu. Ułatwia to logistykę przepływu osób na terenie ZMSz zgodnie z zasadami oddzielenia strefy czystej i stefy brudnej oraz organizacji niezależnych wejść dla personelu, pacjentów, punktu rozładunku dostaw i wjazdu jednostek pogotowia. Przykładowy model organizacji zastępczego szpitala w hali targowej przedstawiono na rys. 3 – cała powierzchnia wystawiennicza jest tu przeznaczona dla pacjentów.

Zastępcze miejsca szpitalne nigdy nie będą miały tak dobrej funkcjonalności jak tradycyjne szpitale. Są one uruchamiane tylko w sytuacjach kryzysowych, kiedy nie ma możliwości wyboru pomiędzy rozwiązaniami dobrymi a złymi. Często trzeba wybierać między rozwiązaniem złym a umiarkowanie złym. Dlatego w proces analizy i doboru właściwych miejsc powinien być zaangażowany zespół specjalistów, prowadzony przez osobę o odpowiednich kompetencjach, aby można było wskazać miejsca o optymalnej funkcjonalności. Tego procesu nie można realizować w zaciszu gabinetów, gdyż plany na papierze mogą nie wytrzymać zderzenia z rzeczywistością.
Dziękuję za konsultacje Sergiuszowi Parszowskiemu z Instin.pl, autorowi koncepcji zastępczych miejsc szpitalnych dla miasta Kielce.
 |
|
1) Dla właściwego odniesienia skali – największy w Polsce szpital, Krakowski Szpital Uniwersytecki, dysponował w 2016 r. 1560 łóżkami dla pacjentów. 2) Etiologia – przyczyna choroby. 3) Stosowane nazwy są skrótami z j. angielskiego: Sars CoV-2 – Severe acute respiratory syndrome CoronaVirus 2, COVID-19 – Coronavirus disease 2. 4) Objawy COVID-19 są podobne np. do objawów grypy i przeziębienia, dlatego jest duże prawdopodobieństwo, że do poczekalni trafią osoby, które nie mają SARS-CoV-2. 5) Publikacja US Army Corps of Engineers z 22 marca 2020 r. 6) Jest to rozwiązanie stosowane m.in. w restauracyjnych kuchniach, dzięki podciśnieniu powietrze z kuchennymi zapachami nie przedostaje się do sali dla gości.